なぜ、コロナ禍で眠れなくなるのか、「コロナ不眠」について
コロナ感染と関連のある不眠症状として、
・コロナ感染の後遺症としての不眠
・コロナ禍による生活習慣の変化にともに合う不眠
があります。
【コロナ感染の後遺症としての不眠】
軽度〜中度のコロナ感染の既往のある1,056人を対象に、ベトナムのフェニカー大学のHuong T. X. Hoang博士らが不眠について調査した結果、76.1%が回復後に不眠を経験し(半数が頻繁の中途覚醒、3分の1が入眠困難を認め、睡眠の質の低下と睡眠時間の短縮を経験)、さらに22.8%は重度の不眠を認めたと報告しています(Front Public Health. 2024 Feb 5:11:1281012)。また、米国での調査でも、コロナ感染者の47%に不眠を認め、20%程度が中度〜重度の不眠を認めたという報告もあり(Neurology 2023 Apr 25. Vol(100)17 Suppl2)、コロナ感染後に多くの方が不眠に悩まされていることが報告されています。
なぜ、コロナ感染後、感染症の症状が回復したあとに不眠になるのかは、原因はわかっていませんが、コロナに感染したことでの不安や生活の変化と言った精神的な理由や、コロナ感染時の療養で睡眠リズムが乱れたことの影響や、感染が治まっても咳や体調不良などが原因での中途覚醒、また、感染症から回復する過程で分泌される抗炎症性サイトカイン(IL-4,IL-10,RGF-βなど)が影響しているという仮説もあります(Curr Pharm Des 2008:14;3408)。
いずれにせよ、心身疲労・病気からの回復には安定した睡眠が不可欠ですので、1〜2週間以上、毎晩のように「寝付けない」「何度も目が覚める」「寝ても疲れが取れない」といった不眠症状が続くようなら、受診をお勧めします。
【新患受付の予約・問い合わせ】
【コロナ禍による生活習慣の変化にともに合う不眠】
人は規則正しく十分な睡眠時間を取ることで、こころとからだの疲れを回復させ、日々の質の高い日常生活を送ることができます。
しかし、2020年初に新型コロナウイルス(COVID-19)感染症が世界的に広がり、日本でも2020年4月から約2ヶ月に渡り緊急事態宣言という、過去に例のない生活習慣の急激な変化を余儀なくされました。そのため、多くの人が新型コロナウイルスへの不安・生活習慣の変化から多大なストレスを感じざるを得ない状態になりました。緊急事態宣言解除後も、新型コロナウイルス(COVID-19)感染は完全には収束せず、新型コロナウイルスの感染拡大を抑えながら日常生活を維持する“withコロナ”時代の中、以前とは違う“新しい生活様式”を送らざるを得なくなり、日常生活だけでなく、リモートワークや遠隔授業(オンライン学習)の導入など仕事や学業にも大きな変化がおき、多くの方が日々ストレスを感じながら生活するようになりました。このストレスや生活習慣の変化から、「寝付けない」「途中で目が覚めやすくなった」「眠りが浅い気がする」と睡眠に悩む方が増えてきております。また、コロナ禍での生活変化によるストレスに加え、心身の休養である「睡眠」が十分に取れない”不眠”が続くことで精神的な疲労が蓄積し、不安感や抑うつ気分、意欲低下(何もしたくない)といった”うつ状態”の原因になることもあります。
・なぜ、コロナ禍で眠れなくなるのか(コロナ不眠)?
人は規則正しく生活することで、体内時計の働きで、いつも寝ていた時間に近づくと自然に眠気が生じます。しかし、新型コロナウイルスへの不安や生活習慣の変化、仕事や将来への不安が強まると、不安・緊張が強いと体が疲れているにも関わらず、“脳”が興奮状態になってしまい、眠れなくなってしまいます。
また、適度に運動をして“体”が疲れていることも深い眠りを促す効果がありますが、リモートワークや遠隔授業(オンライン学習)により、通勤・通学に伴う“歩行”という運動負荷が減り、また、“3密”を避けるためにスポーツクラブなどでの運動習慣が減少、部活動の制限なども相まって、眠りが浅くなりがちです。
さらに、在宅勤務・在宅学習になり、通勤・通学にかける時間がなくなったことでギリギリまで寝ていられるようになり、起きる時間・寝る時間が、“beforeコロナ“の頃に比べて遅くなってしまい、自然な眠りのリズムが夜型にずれ込んでしまったことが、”寝付きの悪さ“につながることもあります。夜型生活や不規則な生活を送ったことで寝付きが悪くなった状態を「睡眠相後退症候群(睡眠リズム障害)」と言います(「もう一つのコロナ不眠、「睡眠覚醒リズム障害」参照)。
・なぜ、不眠が悪くなっていくのか?
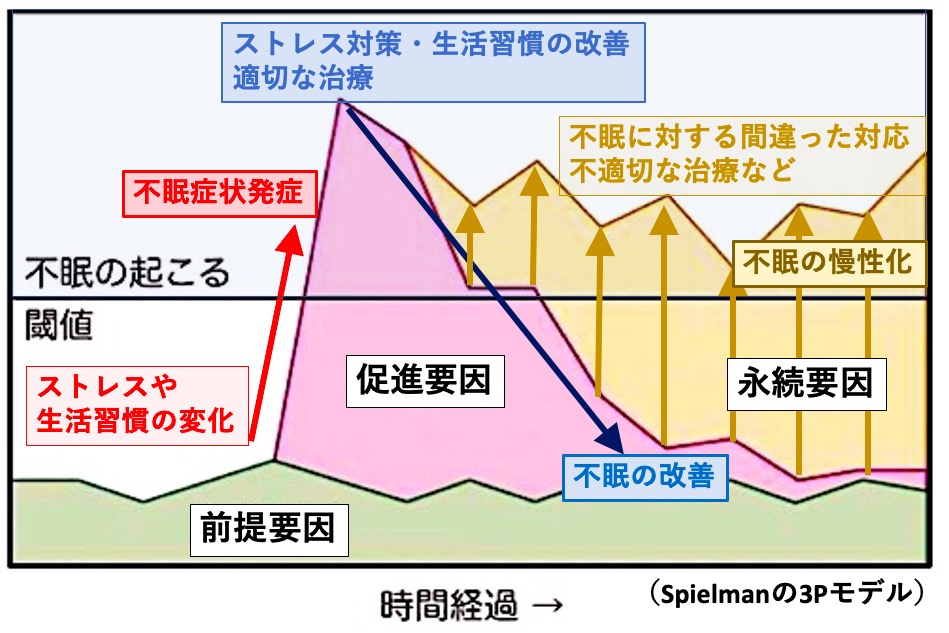
不眠がおきるメカニズムの仮説に“ストレスモデル(Spielmanの3Pモデル)”と“過覚醒モデル”があります。だれでもストレスや心配事などをきっかけに一時的に眠れなくなることがありますが、ストレスを感じることで交感神経の活動が高まり、興奮状態(過覚醒状態)になってしまうと、寝付きが悪くなったり、体の疲れで寝付けても眠りが浅い状態になり、途中で目覚めやすくなってしまいます。ストレスの影響の受けやすさは人それぞれであり、これをSpielmanの3Pモデルでいう「前提要因」と言います。ストレスや環境変化が加わることでSpielmanの3Pモデルで言う「促進要因」が強まり、ある限界(閾値)を超えてしまうと“不眠”を発症します。これを“急性不眠”と言います。この段階で、適切にストレスマネージメントや生活習慣・就寝環境の調整、適切な薬物療法をおこなうことで「促進要因」を軽減させれば、多くのストレス性の不眠は改善します。
しかし、 “ストレス発散”のためと夜ふかしや過度の飲酒、“眠れるまで起きている”などの不規則な生活、間違った快眠テクニック、不適切な薬物療法を行ったためにSpielmanの3Pモデルの「永続要因」を強めてしまい、「促進要因」が改善しているにも関わらず、不眠が慢性化(長く続く・重症化)してしまうことがあります。不眠が続くと、夜になると「眠れなかったらどうしよう」「途中で目が覚めたらどうしよう」と“不眠”そのものがストレスになり、布団・ベッドに入ると緊張して眠れなくなるという悪循環に陥ってしまいます(不眠の「学習理論モデル」)。この“不眠”そのものがストレスになることを「不眠恐怖」と言います。
・どう治療するのか?
不眠の初期段階なら、ストレスマネージメントと生活習慣の調整を行いながら、不眠を悪化・慢性化させる原因である“眠れないことによる不眠恐怖”や不眠の「永続要因」を強めないように、適切な睡眠薬などを必要なときに服用(頓服)します。
ほぼ毎晩、眠れず、不眠の影響で心身疲労が高まっている場合は、“眠ることでの心身疲労の回復”を最優先にするため、不眠の特徴に合わせて適切な睡眠薬などを服用します。並行して、ストレスマネージメントと生活習慣の調整を行いながら、不眠症状・不眠恐怖の改善を評価しながら、睡眠薬などの減薬、あるいは変更を行います。
多くの睡眠薬は対症療法のため、不眠を完全に「治す」には、ストレスマネージメントや生活習慣の調整も非常に重要です。ストレスマネージメントや生活習慣の改善をせずに“薬も使わず”に「治す」ことは非常に難しいですし、体質的に「前提要因」(ストレス耐性など)の影響が大きい人は不眠が再発しやすいため、不眠による心身疲労の蓄積や不眠の悪化要因の不眠恐怖の増大を避けるために、必要最小限の服薬を続ける必要があることもあります。
日常生活のストレスが不眠の原因になり、不眠のために心身の疲労が強まり、疲れた状態で日常生活を行うことがストレスになり、また、これが不眠の原因になる、という悪循環を避けるためにも、心身の疲労回復に重要な”睡眠”が十分に取れないために”うつ状態”に陥ることを避けるためにも、そして、不眠が慢性化する原因であるSpielmanの3Pモデル「永続要因」の形成を避けるためにも、「眠れない」「眠りが浅い」「途中で目覚めやすくなった」など不眠が続くようなら、早めの治療をおすすめします。
【新患受付の予約・問い合わせ】
参考サイト
もう一つのコロナ不眠、「睡眠覚醒リズム障害」
江戸川大学睡眠研究所による「新型コロナウイルス感染症(COVID-19)対策に伴う)外出自粛中によい睡眠を確保するための5つのヒント」